A la pandemia activa de COVID-19 habrá que sumarle otro problema de salud pública: las secuelas. Seis de cada 10 personas recuperadas padecerán secuelas de distinta gravedad, la mayoría de ellas reversibles con un buen tratamiento o rehabilitación, sin embargo, el sistema sanitario mexicano está concentrado en atender la pandemia activa y existen pocas opciones para quienes, aun cuando sobrevivieron al virus, han visto su vida trastocada por males respiratorios, cardiacos, vasculares y psicológicos.
“Lo estamos viendo cada vez más frecuente: pacientes que superan el COVID y de repente, ¡pum!, tienen un infarto, un accidente cerebrovascular”, dice el doctor Gustavo Olaiz, coordinador general del Centro de Investigaciones en Políticas, Poblaciones y Salud de la Facultad de Medicina de la UNAM.
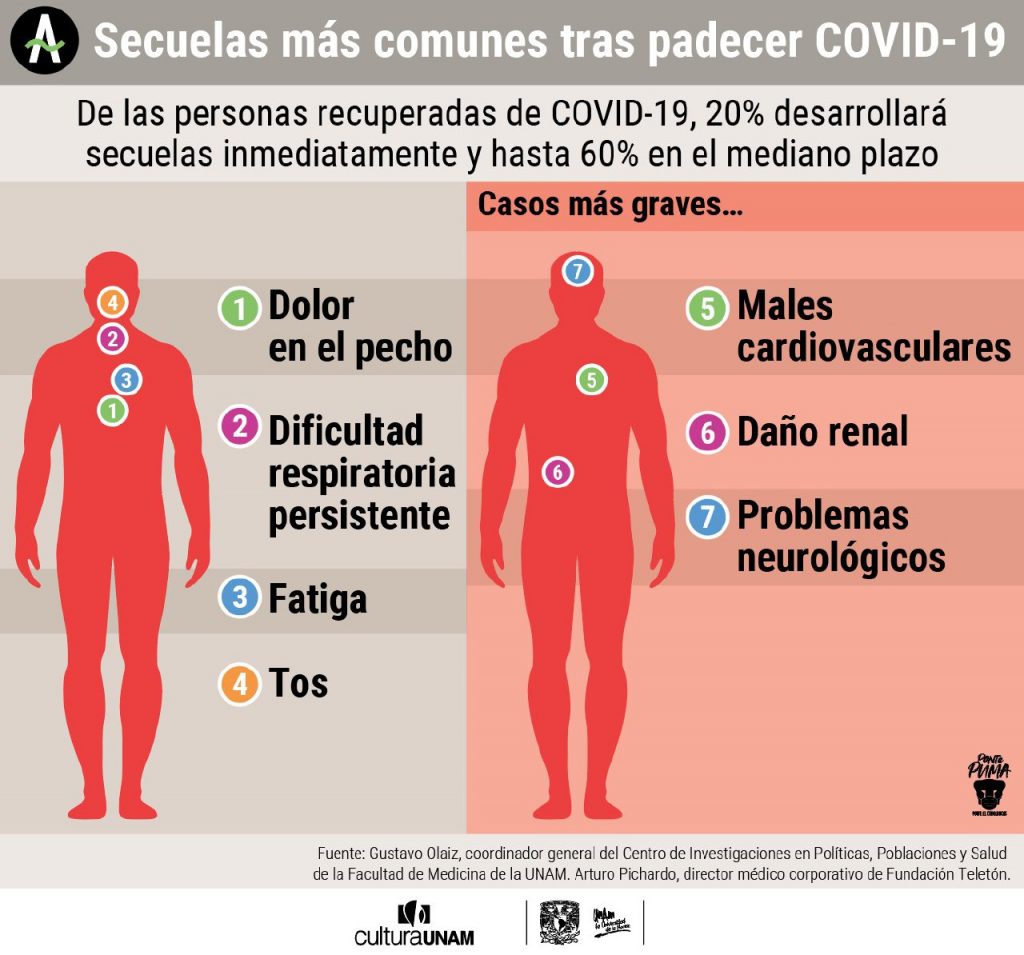
Según las investigaciones médicas, seis de cada 10 personas contagiadas de COVID-19 padecerán secuelas de moderadas a muy graves. “Es comprensible que ahorita trabajemos sobre la epidemia, se tiene que hacer; pero, una vez que bajen los contagios, tendremos otros problemas de salud postcovid. Desafortunadamente, esto va para largo”, advierte Olaiz.
Los médicos han detectado cinco tipos de secuelas más frecuentes: respiratorias, cardiacas, cerebrales y de fallas en otros órganos, además de las psicológicas. Al ser una enfermedad muy nueva falta estudiar, por ejemplo, si el SARS-CoV-2 también provoca diabetes. Todavía no hay evidencia concluyente al respecto.
La magnitud de los daños que deje el nuevo coronavirus dependerá de qué tan grave fue la infección, si se requirió hospitalización o intubación. Sin embargo, las personas asintomáticas no están fuera de peligro. Algunas también sufren secuelas.
Tipos de secuelas
El dolor en el pecho, la dificultad respiratoria persistente, la fatiga y la tos son los síntomas más comunes en los recuperados. El daño en los pulmones es mayor si la persona estuvo intubada durante un periodo prolongado. La ventilación mecánica puede causar daños y cicatrices en el tejido pulmonar, afectación conocida como fibrosis pulmonar.
Con rehabilitación pulmonar temprana el deterioro se reduce. Sin embargo, muy pocas personas recuperadas han tenido acceso a terapias y seguimiento médico. La prioridad del sistema de salud es, por ahora, atender la epidemia activa. Por eso no se ha implementado completamente una estrategia de atención postcovid.
Algunas secuelas pueden ser permanentes y poner en riesgo la vida, como las afectaciones renales. Otras secuelas se deben al tratamiento: durante la hospitalización, los pacientes están inmóviles, lo que afecta su circulación sanguínea. También aumenta la probabilidad de desarrollar trombos (coágulos de sangre) que pueden bloquear los vasos sanguíneos y causar infartos o derrames cerebrales. Además, el virus provoca inflamación en los vasos sanguíneos del corazón, cerebro, pulmones y riñones.
En México las enfermedades cardiovasculares eran, desde antes de la pandemia, la primera causa de muerte. Las secuelas de COVID-19 podrían llevar a otro panorama sombrío: más infartos y accidentes cerebrovasculares.
Un reto: la rehabilitación pulmonar
Con la pandemia de COVID-19 la Fundación Teletón marcó distancia con los niños. La discapacidad los hace una población vulnerable y se optó por darles terapia a distancia. Solo atienden de manera presencial casos prioritarios y en entidades con semáforo naranja, amarillo o verde.
Eso permitió que la Fundación abriera su espacio a personas con secuelas de COVID-19 para darles rehabilitación pulmonar. En el país existen dos centros de rehabilitación pulmonar para población en general. Uno de ellos es el Instituto Nacional de Enfermedades Respiratorias (INER) y otro, la Fundación Teletón, que tiene 22 centros de rehabilitación.
Ante la escasez de estos servicios, el 12 de mayo de 2020 el presidente Andrés Manuel López Obrador firmó un convenio con la Fundación Teletón. El acuerdo fue para rehabilitar a los recuperados de COVID-19, y reconvertir algunos de sus centros para pacientes con síntomas leves o atender otras enfermedades.
TAMBIÉN PUEDE INTERESARTE LEER:
Falta de especialistas, el otro desafío
El Teletón cuenta con 25 especialistas en esta área y 100 técnicos en fisioterapia. Por eso, de octubre de 2020 –cuando concretaron la apertura de este servicio para los recuperados de COVID-19– a la fecha, han rehabilitado a 500 personas.
“Si juntamos los de las dos instituciones más grandes en rehabilitación pulmonar (INER y Teletón), no creo que lleguemos a 100 especialistas en el país en rehabilitación pulmonar”, afirmó en entrevista Arturo Pichardo, director médico corporativo de Fundación Teletón.
Estas instituciones hicieron videos con ejercicios de rehabilitación pulmonar para que las personas los hagan en casa. Otras, como la UNAM, han impartido talleres de rehabilitación pulmonar en línea.
Según Pichardo, las personas recuperadas de COVID-19 que tuvieron síntomas graves necesitan entre ocho y 15 semanas de rehabilitación, con dos o tres sesiones de terapia a la semana. Incluso con terapia, varias personas pueden necesitar oxígeno suplementario de por vida. Quienes ni siquiera atiendan sus secuelas desarrollarán complicaciones más severas.

“Es muy triste, pero esa es la realidad que estamos viviendo. La gran mayoría de personas que sobreviven a cuadros de COVID no tendrá acceso a estos servicios”.
La rehabilitación debe ser integral, porque el coronavirus no daña únicamente los pulmones. También genera problemas musculares, neurológicos o cognitivos, y afecta la articulación de las palabras, explica el médico Pichardo.
“Quien ha tenido COVID, sobre todo complicaciones más severas, puede ver muy mermada su calidad de vida, su participación en actividades laborales y sociales”.
La Secretaría de Salud, el IMSS y el ISSSTE no respondieron, durante la elaboración de este reportaje, a la solicitud de Corriente Alterna sobre a cuántas personas recuperadas habían rehabilitado o dado seguimiento médico.
TAMBIÉN PUEDE INTERESARTE LEER:
El coronavirus y el cerebro
Todavía no está claro cómo el virus logra dañar, además del sistema vascular o respiratorio, nuestros nervios o neuronas. Hay quien culpa a la baja oxigenación y riego sanguíneo en el cerebro durante las etapas más críticas de la infección. Otros señalan a los medicamentos, a los genes y al propio sistema inmunológico que, fuera de control en su intento por defender los órganos, termina también dañándolos.
En diciembre del año pasado un estudio demostró cómo el coronavirus es capaz también de afectar la barrera hematoencefálica, esa suerte de santuario que protege al sistema nervioso central. Sus proteínas –esas espinas o bulbos que rodean a la esfera con la que se suele representar al virus– pueden generar permeabilidad en esta barrera, penetrarla y provocar, además, una reacción inflamatoria de los vasos sanguíneos. Incluso si el virus no infecta directamente a las células, esta respuesta inflamatoria –el cerebro defendiéndose– puede permitirle la entrada a nuestro cerebro.
En octubre pasado, en una carta publicada en el Journal of the Neurological Science se nombró al Síndrome Neurológico Post-Covid 19 y se hizo un llamado a la comunidad neurológica global para monitorear todos los casos y construir lo antes posible un cuadro clínico: urge entender las posibles secuelas neuropáticas que pueden derivarse del virus, antes de que sus efectos más graves nos alcancen.
Las secuelas tienen tratamiento
Hay quienes han atravesado la infección por coronavirus sin turbulencias –en casa, sin necesidad de un tanque de oxígeno– pero que días o semanas después piden ayuda desesperados porque sufren asfixia, diarreas, cansancio, taquicardias.
“Los franceses han postulado algo muy interesante: lo que conocemos como síndrome post COVID puede obedecer a una disfunción con el sistema nervioso autónomo, encargado de regular nuestra presión arterial, temperatura, intestinos, ritmo cardiaco. Hasta ahora esto es sólo una teoría, no ha sido demostrada, pero no es la única”, explica la doctora Zaira Medina, neuróloga adscrita al Centro Médico “Lic. Adolfo López Mateos” del Instituto de Salud del Estado de México.
Cinco años después de la influenza española de principios de siglo, apunta, se multiplicaron los casos de parkinsonismo y de encefalitis letárgica. Dos años después del brote epidémico de SARS-CoV en 2002, un estudio realizado a sobrevivientes registró que el 64% de los pacientes presentaba síntomas relacionados a padecimientos psiquiátricos.
–¿Es posible que venga una nueva pandemia? Esa es hoy la gran pregunta de los neurólogos –dice la doctora Medina–. Sin ser alarmistas, podemos decir que ya hay casos descritos de parkinsonismo por Covid-19. Este coronavirus afecta el sistema nervioso, en su totalidad, de eso no hay duda. Hemos tenido pacientes que manifiestan una sintomatología leve por Covid-19 pero que ya desarrollaron meningitis u otras neuropatías.
Pero Zaira Medina hace un llamado: evitar ser alarmistas, pues estas secuelas tienen tratamiento.
“Hay que tener cuidado de no causar pánico: la mayoría de estos síntomas son reversibles con un buen tratamiento, pero necesitamos que la gente esté alerta: si un dolor de cabeza dura más de tres días o no mejora con analgésicos, si pierde la movilidad de una extremidad, ve doble o presenta convulsiones debe acudir con un neurólogo”.