Jesús Francisco tenía dos años cuando enfermó de leucemia. Lo diagnosticaron en 2017 en el Hospital Infantil de México. Después de 107 quimioterapias, su cáncer persistía. Los oncólogos dijeron que necesitaba un trasplante de médula ósea para vencer la enfermedad. Sus padres buscaron durante casi dos años donadores compatibles y en abril de 2020 consiguieron dos. Pero llegó la pandemia de COVID-19 y las autoridades de Salud suspendieron los trasplantes de órganos.
“Cuando nos dijeron que no se podía hacer, sí nos agüitamos, porque ya tenía sus donadores”, cuenta Fidel Sánchez Cruz, padre del niño.
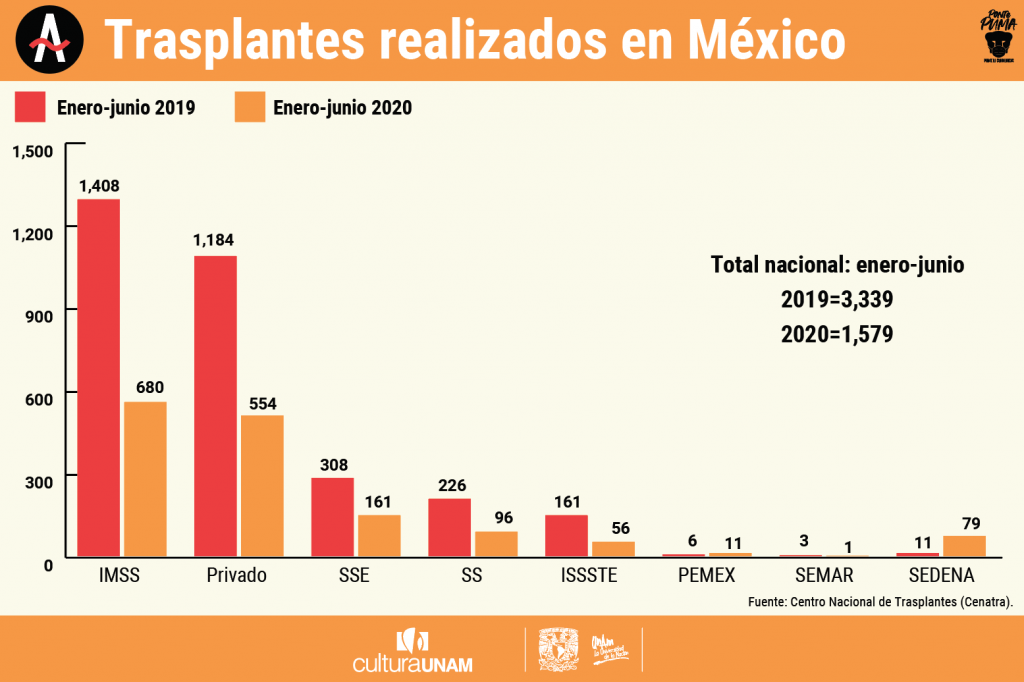
La emergencia sanitaria alteró el sistema de Salud. Los hospitales se reconvirtieron para atender los contagios de coronavirus. Las consultas en el resto de servicios médicos, salvo once, incluyendo oncología y hematología, se reprogramaron. A partir de marzo, solo se permitieron trasplantes de “urgencia nacional”; es decir, si la vida de la persona estaba en riesgo. Por eso, durante los primeros seis meses de 2020, se registró una disminución de 52% en la realización de trasplantes de órganos. De enero a junio se concretaron solo mil 579, cuando en el mismo periodo de 2019 se hicieron tres mil 339, de acuerdo con datos del Centro Nacional de Trasplantes (Cenatra) de la Secretaría de Salud.
Antes de la pandemia, las personas ya pasaban años en espera de un órgano o tejido, porque con la baja tasa de donación en el país apenas se cubre 20% de la demanda. Hasta junio de 2020, 23 mil 390 personas esperaban un trasplante y 45 fallecieron en el primer semestre de este año sin conseguirlo.
El Cenatra publicó el 29 de junio el Plan de reactivación de trasplantes y, aunque algunos hospitales reiniciaron estos procedimientos, el avance ha sido lento: las restricciones se eliminarán por completo en cada estado hasta que se ubique en semáforo verde. Ante el repunte de casos de COVID-19 y de hospitalizaciones, la mayoría de entidades del país permanece en naranja, otras están cerca de regresar al rojo.
Consigue donador, pero pandemia pospone su trasplante
Fidel y su esposa Gloria dejaron familia y casa en su natal Zitácuaro, Michoacán, cuando le fue diagnosticada la enfermedad a su hijo Jesús. Tenían citas médicas tres veces a la semana en el Hospital Infantil de la Ciudad de México y no les alcanzaba el tiempo ni el dinero. Se mudaron a Cuautitlán Izcalli, Estado de México; rentaron un cuarto y Fidel se empleó como ayudante general en un restaurante. “Por un hijo se hace todo, se acopla uno”, sentencia.
Cuando en 2018 los médicos informaron que el niño necesitaba un trasplante de médula ósea, Fidel, su esposa y su hija mayor se sometieron a pruebas para ser donantes. Ninguno resultó compatible. Entonces buscaron donadores fuera de la familia y del país. Los ayudó la asociación Be The Match, que opera el Programa Nacional de Donadores de Médula Ósea, un registro con muestras genéticas de voluntarios –que ya suma 22 millones de personas en el mundo– dispuestos a donar células madre para trasplantes.
En la base de datos encontraron que la información genética de dos donantes extranjeros coincidía con la de Jesús. Sin embargo, trasladar a México las células madre costaba 50 mil dólares. La organización donó 30 mil dólares y los padres reunieron el resto: pidieron dinero a amigos, conocidos, empresas, asociaciones y hasta a senadores. Para abril tenían todo, excepto un hospital en condiciones de hacer el procedimiento. El trasplante de Jesús fue suspendido hasta nuevo aviso.

“Prácticamente se detuvo la actividad de donación y trasplantes de órganos”, informó Salvador Aburto Morales, director del Cenatra, el 23 de septiembre en la conferencia de la Secretaría de Salud sobre la pandemia.
Los receptores de órganos o tejidos tienen mayor riesgo de contagiarse de coronavirus, explicó. Ellos toman medicamentos inmunosupresores que disminuyen las defensas del cuerpo a fin de que no rechace el injerto trasplantado; eso los hace más vulnerables a infecciones. De hecho, el 30 de noviembre el Cenatra reportó 234 receptores de trasplantes confirmados con COVID-19 y 64 fallecidos por esta enfermedad. Lo anterior significa una tasa de letalidad de 27% en las personas con trasplantes de órganos, mayor a la de la población general, de 9.7%.
“Ir a un hospital es un riesgo para un paciente que tiene las defensas bajas por los medicamentos”, coincide el doctor Rodrigo López Falcony, director de la Sociedad Mexicana de Trasplantes. Por ello es que, ahora, a estos pacientes se les da seguimiento médico por teléfono o a través de videollamadas.
La situación es más complicada para quienes estaban a punto de recibir un trasplante. Se les protegió del riesgo de contagiarse en el hospital, pero no de que su enfermedad avance o, en el caso del cáncer, de que sufran una recaída mientras esperan por el órgano o tejido que necesitan.
“Si no tienen acceso al trasplante, los pacientes van a regresar a quimioterapia y con cada recaída se van deteriorando; su cuerpo tiene más toxicidad y más efectos adversos”, advierte Paulina Rosales Pérez, directora de la asociación Unidos Pro Trasplante de Médula Ósea. Por ese temor, asegura, algunas personas en espera de trasplantes de órganos buscan en otros estados hospitales que ya reactivaron este servicio.
La burocracia, el otro problema
Si al lavarse los dientes se lastimara las encías; si menstruara cada mes o se bañara con agua caliente y se dilataran los vasos sanguíneos de la nariz, Mariana Benavides sufriría hemorragias intensas y acabaría en el hospital. Ella padece síndrome mielodisplásico, un cáncer que afecta el funcionamiento de la médula ósea y la producción de células sanguíneas.
Esta mujer de 44 años vive con 8 mil plaquetas; en sus mejores días alcanza 10 mil. Pero la cantidad normal es de entre 150 mil y 400 mil plaquetas para una correcta coagulación. Así que algunas actividades cotidianas son una amenaza para ella; por eso toma medidas preventivas: pica verduras con la precisión de un neurocirujano, ni pensar en una herida diminuta; usa un dispositivo intrauterino hormonal (DIU) que inhibe la ovulación y disminuye la frecuencia de sus periodos. También recibe transfusiones sanguíneas para subir sus niveles de plaquetas. Pero hace meses que su médula ósea ya no las asimila y las destruye. Los médicos del Hospital General de Occidente, que pertenece a la Secretaría de Salud de Jalisco, le dijeron en abril que la única alternativa era un trasplante de médula ósea.
Mariana halló una donadora compatible con ella: su hermana. El 30% de las personas que necesitan este trasplante encuentra un donante acorde entre sus familiares. Sin embargo, el procedimiento —similar a una transfusión de sangre— está en pausa. En Guadalajara, Jalisco, donde vive, no hay disponible un hospital público que realice trasplantes de médula ósea en adultos. Desde entonces, Mariana espera con creciente preocupación: “Si no se acelera el procedimiento, esta enfermedad evoluciona a una leucemia súper agresiva”.
Ella trabaja como organizadora de eventos y es florista; no cuenta con seguridad social ni con cinco millones de pesos, lo que costaría su trasplante en un hospital privado. Así que buscó ser atendida en otro estado y contactó con médicos del Hospital de la Universidad Autónoma de Nuevo León, que tiene un programa de trasplante de médula ósea. Sin embargo, las autoridades de salud de Jalisco y las federales “se lanzan la bolita” y ninguna se hace cargo de los gastos del procedimiento.
Hasta 2019, los trasplantes de médula ósea estaban cubiertos por el Fondo de Protección contra Gastos Catastróficos del Seguro Popular, sustituido en enero de este año por el Instituto de Salud para el Bienestar (Insabi). Ese fideicomiso se convirtió en el Fondo de Salud para el Bienestar. En noviembre, la Cámara de Diputados avaló disponer de 33 mil millones de pesos del fondo y destinarlos a la atención de la emergencia sanitaria.
Con el Insabi, el nuevo esquema consistió en que la Federación administraría los recursos económicos, humanos y la infraestructura médica de los sistemas sanitarios estatales, mientras que las entidades se encargarían únicamente de otorgar la atención a la población. Nueve gobiernos estatales de oposición rechazaron la medida, entre ellos los de Jalisco y Nuevo León, y negociaron otro acuerdo: mantendrían la administración de sus servicios de salud, pero la Federación entregaría los recursos que por ley les corresponden para este fin.
Ahora que Mariana necesita el trasplante, la Secretaría de Salud de Jalisco le permite que se lo hagan en Nuevo León, pero dice que lo pagará en cuanto el Insabi le transfiera los recursos. El Insabi explica, a su vez, que Jalisco no se adhirió y, por tanto, le corresponde al estado cubrir la intervención.
“Hay días que me gana la desesperación. Pienso: ‘qué voy a hacer, de dónde voy a sacar’. Si tanto ha pregonado este gobierno que todos tenemos acceso a la salud, que lo cumpla”, dice Mariana, madre de dos hijas, una de 22 y otra de 25 años.
Viejas epidemias: la enfermedad renal y la diabetes
Recuperar el ritmo habitual de los trasplantes de órganos será difícil mientras la pandemia de COVID-19 continúe activa, considera Marisol Robles, presidenta de la Fundación Mario Robles Ossio, que apoya a enfermos renales en espera de un trasplante.
El plan de reactivación del Cenatra reconoce las dificultades. Los hospitales necesitan circuitos libres de coronavirus; áreas con mínimo riesgo de contagio; disponibilidad de camas en hospitalización y en unidades de cuidados intensivos. Sin embargo, la mayoría se destinó a los enfermos de COVID-19. También establece que los profesionales médicos que hagan trasplantes no trabajen en áreas COVID, que cuenten con equipos de protección suficientes y tengan acceso de manera frecuente a pruebas de PCR que determinen si están libres del virus. Varios hospitales no cumplen esos criterios. Entre abril y junio de 2020 solamente se concretó una donación de persona fallecida. Tras la reactivación de algunos programas de trasplantes de órganos y tejidos, sobre todo en hospitales privados, se habían logrado 29 donaciones de personas fallecidas hasta septiembre.
Previo a la pandemia el sistema de trasplantes ya funcionaba a medias. En 2018 había 538 establecimientos hospitalarios autorizados para procuración, trasplante o banco de órganos; de estos, 50% reportó actividad. A junio de 2019 existen 560, pero 42% aún no inicia su labor.
El virus SARS-CoV-2, además de complicar la logística de los trasplantes, aporta un nuevo desafío: una de las secuelas que produce es daño en los riñones. Esto complicaría una de las epidemias que ocurren en México desde hace años: la de enfermedad renal. Según el Cenatra, cada año mil 500 personas entran a lista de espera de un riñón. La diabetes, otra epidemia en el país, ha provocado que al menos 203 mil mexicanos requieran terapia por insuficiencia renal.
“Claro que hay un impacto en los pacientes por la pandemia. El protocolo de trasplantes en un sistema privado puede llevar de un mes a tres meses. En el sistema público se llevaba de seis meses a un año, y con las nuevas circunstancias se extenderá más”, indica Marisol Robles.
Compatibilidad genética: una aguja en un pajar
El ADN de los hombres y las mujeres es igual en 99.9%. Los ojos negros o cafés, el tamaño de las orejas y las demás diferencias que nos definen se originan en el 0.1% restante; y, sin embargo, esa pequeña proporción es un mundo. La probabilidad de ser tan similar a un hermano, como para que pueda donarte células madre, es de 25%. Los padres y otros familiares directos son menos compatibles. Encontrar una persona en el mundo con un material genético similar al tuyo tiene una probabilidad de uno en un millón. En ese resquicio de esperanza Jesús encontró un nuevo donador, esta vez uno mexicano.
Con el apoyo de tres organizaciones –Be The Match, Aquí Nadie se Rinde y Asociación Mexicana de Niños con Cáncer (AMANC)– y con la reactivación de los trasplantes de órganos en el Hospital Infantil, el niño fue intervenido el 14 de octubre y el 6 de noviembre recibió el alta médica, confirmó Socorro Nigó González, directora de Atención y gestión social en AMANC.

Desde que, en febrero, se aliaron esas tres organizaciones, Jesús es el primer niño que apoyan y recibe un trasplante de médula ósea durante la pandemia de COVID-19.
En el albergue de AMANC proporcionaron al niño una habitación propia –que no tenía en su casa– para su recuperación: debe estar aislado hasta por 100 días, no puede dormir con otras personas ni compartir el mismo baño. Pero tiene, por fin, a sus cinco años, la oportunidad de vencer el cáncer.
